Лихоманка – це підвищення температури тіла, яке виникає як частина специфічної біологічної реакції, яка опосередковується та контролюється центральною нервовою системою.
Місце та метод вимірювання температури
Найпоширенішими місцями вимірювання температури в клінічній практиці є пряма кишка, рот і пахвові западини; крім того, батьки та опікуни можуть вимірювати температуру на барабанній перетинці або на скроневій артерії. Кожна з цих ділянок має свій діапазон нормальних значень.
- Ректальна термометрія, як правило, вважається еталонним стандартом для вимірювання внутрішньої температури тіла, але існує різниця між змінами внутрішньої температури тіла та ректальної температури. Ректальна термометрія зазвичай проводиться немовлятам і маленьким дітям, якщо результат має клінічне значення. Більшість досліджень, які встановлювали ризик серйозних інфекцій у немовлят і дітей раннього віку з лихоманкою, покладалися на ректальні температури. Ректальна термометрія протипоказана пацієнтам з нейтропенією.
- Оральна термометрія зазвичай використовується у дітей, які достатньо дорослі, щоб з ними можна було домовитися. Температура в ротовій порожнині на 0,6°C нижча, ніж ректальна. На температуру ротової порожнини може вплинути нещодавнє вживання гарячої або холодної рідини.
- Пахвова температура нижча, ніж ректальна температура. Пахвову температуру можна вимірювати у пацієнтів з нейтропенією, які не можуть використовувати оральний термометр.
- Інфрачервоні контактні та безконтактні термометри вимірюють кількість тепла, що виділяється скроневими артеріями. На точність таких вимірювань можуть впливати потовиділення або судинні зміни. Як і при вимірюванні температури барабанної перетинки, дослідження, що порівнюють температуру скроневої артерії та ректальної температури, мають суперечливі результати, тому температуру скроневої артерії не слід використовувати для прийняття клінічних рішень. Показники можуть бути вище або нижче ректальної температури.
Думки щодо найкращого місця вимірювання температури для маленьких дітей, з якими ще не можна домовитися, відрізняються. Керівництво Bright Futures for Health Supervision пропонує проведення ректальної термометрії для дітей віком до чотирьох років. Навпаки, NICE рекомендує електронну аксилярну термометрію для дітей молодше чотирьох тижнів, та аксілярне або інфрачервоне вимірювання температури на барабанній перетинці для дітей віком від чотирьох тижнів до п’яти років, оскільки ці методи є швидшими, легшими у використанні та краще сприймаються дітьми та опікунами.
Температурний гомеостаз
Температура тіла контролюється центром терморегуляції гіпоталамуса. Центр врівноважує виробництво тепла, отримане в основному від метаболічної активності в м’язах і печінці, з розсіюванням тепла від шкіри та легень. Центр терморегуляції здатний підтримувати досить сталу температуру тіла в умовах нормальної температури навколишнього середовища. Однак, якщо температура навколишнього середовища перевищує приблизно 35°C, здатність тіла розсіювати тепло перевантажується, і внутрішня температура підвищується.
Нормальна температура тіла
Середня нормальна температура, як правило, становить 37°C.
У нещодавньому дослідженні молодих людей верхня межа нормальної температури тіла (виміряної перорально) становила 37,2 °C вранці та 37,7 °C протягом дня. Нормальна температура тіла залежить від віку, часу доби, рівня активності, фази менструального циклу та інших факторів.
У немовлят і маленьких дітей зазвичай температура вище, ніж у старших дітей і дорослих. Це пов’язано з більшим співвідношенням площі поверхні до маси тіла та вищою швидкістю метаболізму немовлят і маленьких дітей. У період новонародженості (від 0 до 28 днів) середня нормальна температура (виміряна ректально) становить 37,5 °C, а верхня межа норми становить 38 °C.
Нормальна температура змінюється щодня, з найнижчою температурою зранку та її піком пізно вдень/рано ввечері. Середня амплітуда становить 0,5°C. Під час лихоманки показники низької та високої температури зберігаються, але на рівні, що перевищує норму. Щоденна варіація може досягати 1°C у деяких людей, які одужують після гарячкового захворювання.
Підвищення температури тіла
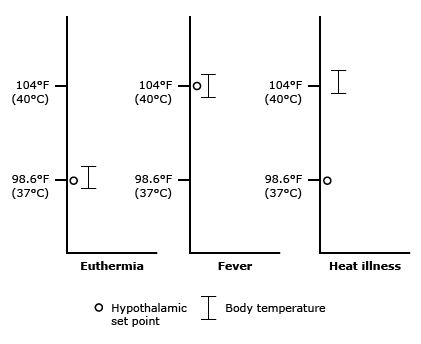
Підвищення температури тіла може бути наслідком лихоманки (підвищення температури тіла з підвищеним визначеним значенням гіпоталамуса) або гіпертермії (підвищення температури тіла з нормальним визначеним значенням гіпоталамуса). Важливо розрізняти ці стани, оскільки вони мають різні клінічні наслідки та стратегії лікування.
Лихоманка
Це аномальне підвищення температури тіла, яке виникає як частина специфічної біологічної реакції, яка опосередковується та контролюється центральною нервовою системою.
У здорових немовлят віком до трьох місяців лихоманка зазвичай визначається ректальною температурою ≥38,0°C.
У дітей віком від 3 до 36 місяців лихоманка зазвичай визначається ректальною температурою від 38,0 до 39,0°C, а лихоманка, що викликає занепокоєння, – ректальною температурою ≥39,0°C, якщо вогнища інфекції немає при огляді.
У дітей старшого віку та дорослих гарячку можна визначити за температурою в ротовій порожнині від ≥37,8 до 39,4°C, а лихоманку, яка викликає занепокоєння, – за температурою в ротовій порожнині ≥39,5°C.
Патогенез
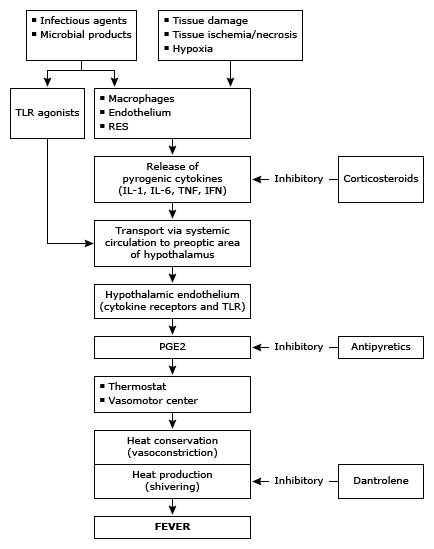
Лихоманка є результатом добре скоординованої серії подій, які починаються на периферії з синтезу та вивільнення фагоцитуючими клітинами інтерлейкіну (IL)-1, IL-6, фактора некрозу пухлини, інтерферону-альфа та інших ендогенних пірогенних цитокінів в кров або тканини. Ці цитокіни надходять у кров і переносяться до переднього відділу гіпоталамуса, де викликають різке збільшення синтезу простагландинів, особливо простагландину E2 (PGE2). Індукція PGE2 у мозку підвищує задане значення температури тіла(контрольну точку) в гіпоталамусі.
Після підвищення контрольної точки терморегуляторний центр розпізнає поточну температуру тіла як занадто низьку та ініціює серію заходів для підвищення температури тіла до нової заданої точки. Це передбачає посилення виробництва тепла за рахунок збільшення швидкості метаболізму та підвищення м’язового тонусу та активності, а також зменшення втрати тепла через зниження перфузії шкіри. Температура тіла підвищується до того часу, поки не буде досягнуто нової температури. Верхня межа температури внаслідок лихоманки становить 42 °C, але перевищення температури більше 41 °C є незвичним.
Крім лихоманки, пірогенні цитокіни збільшують синтез білків гострої фази в печінці, знижують рівень заліза і цинку в сироватці крові, провокують лейкоцитоз і прискорюють протеоліз скелетних м’язів. IL-1 також викликає повільний сон, можливо, пояснюючи сонливість, яка часто асоціюється з гарячковими захворюваннями. Збільшення периферичного PGE2 може бути причиною міалгії та артралгії, які часто супроводжують гарячку. Прискорене серцебиття є нормальною фізіологічною реакцією на лихоманку.
Переваги та шкода лихоманки
Потенційні переваги лихоманки включають уповільнення росту та розмноження деяких бактерій і вірусів (можливо, пов’язане зі зниженням вмісту заліза в сироватці крові) та посилення імунологічної функції при помірно підвищених температурах (хоча деякі переваги зникають при температурах, що наближаються до 40°C. Деякі дослідження на тваринах продемонстрували підвищене виживання при лихоманці. Чи стосуються ці висновки людей, невідомо.
Потенційна шкода – лихоманка може викликати дискомфорт у пацієнтів. Це пов’язано зі збільшенням швидкості метаболізму, споживанням кисню, виробленням вуглекислого газу та потребами серцево-судинної та легеневої систем. Для звичайної дитини ці стреси не мають наслідків. Однак для дитини в стані шоку або для дитини з легеневою чи серцевою аномалією підвищені потреби можуть звести нанівець будь-яку імунологічну користь від лихоманки.
Немає жодних доказів того, що температура ≥40°C пов’язана з підвищеним ризиком несприятливого наслідку (наприклад, пошкодження мозку), хоча цього переконання дотримується багато медиків і клініцистів
Гіпертермія
Це аномальне підвищення температури тіла, яке відбувається без зміни параметрів терморегуляції в гіпоталамусі. Це збій нормального гомеостазу, що призводить до вироблення тепла, яке перевищує здатність організму виділятися. Температура тіла у хворих з гіпертермією не реагує на жарознижуючі засоби.
Характерні клінічні ознаки гіпертермії включають в анамнезі вплив тепла навколишнього середовища або використання ліків, що перешкоджають нормальній терморегуляції (наприклад, антихолінергічних засобів); гаряча, суха шкіра; дисфункція центральної нервової системи (наприклад, делірій, судоми, кома). Гіпертермія може швидко призвести до летального результату; несприятливі фізіологічні ефекти починають виникати при температурах >41°C.
Жарознижуючі засоби
Лихоманка є ознакою основного захворювання, причину якого слід визначити, особливо якщо дитина погано почувається або лихоманка не зникає. Реакція лихоманки на жарознижуючий засіб не допомагає відрізнити бактеріальну інфекцію від вірусної. При визначенні того, чи потрібен дитині огляд медичного працівника, занепокоєння опікунів щодо зовнішнього вигляду дитини є важливішим, ніж реакція температури на жарознижуючий засіб. У більшості випадків дитина з гарячкою має додаткові симптоми та ознаки гострої інфекції, яку можна лікувати за показаннями.
Жарознижуючі засоби працюють, відновлюючи задану температуру терморегуляції до нормального рівня. У дітей найчастіше використовують такі жарознижуючі засоби як ацетамінофен та ібупрофен. Аспірин не слід застосовувати через його зв’язок із синдромом Рея.
Потенційні переваги лікування лихоманки жарознижуючими засобами включають полегшення дискомфорту та зменшення втрати води, що може зменшити ризик зневоднення. Жарознижуючі засоби також мають знеболюючу дію, що може посилити їх загальний ефект. Потенційні недоліки лікування лихоманки включають запізнілу ідентифікацію основного захворювання та токсичність препарату; невідомо, чи підвищує лікування лихоманки ризик або ускладнення певних типів інфекцій.
Пропонований підхід
На вибір жарознижуючого засобу для дітей із супутніми захворюваннями можуть вплинути основні захворювання (наприклад, уникання ацетамінофену у дітей з печінковою недостатністю) або бажання уникнути взаємодії препарату з ліками (наприклад, із селективними інгібіторами зворотного захоплення серотоніну , що може посилити антиагрегантну дію ібупрофену).
Якщо жарознижувальна терапія показана дітям без супутніх захворювань або із супутніми захворюваннями, які не впливають на вибір жарознижуючого засобу, рекомендовано почати лікування пероральним парацетамолом. Пероральний ібупрофен є альтернативою ацетамінофену, особливо якщо потрібен протизапальний ефект на додаток до жарознижуючого.
Ми не пропонуємо комбінувати або чергувати ацетамінофен з ібупрофеном через потенційну плутанину в дозуванні, підвищену токсичність і сприяння «лихоманковій фобії»(нереалістичні та перебільшені страхи батьків, чиї діти мають температуру).
Якщо температура залишається підвищеною і дискомфорт дитини не зменшується через три-чотири години після прийому ацетамінофену або ібупрофену, доцільно перейти з ацетамінофену на ібупрофен або навпаки.
Ацетамінофен
Для більшості дітей з лихоманкою, яких лікують жарознижуючими засобами, ми пропонуємо пероральний ацетамінофен через його тривалий досвід безпечності в терапевтичних дозах. Хоча оральний ацетамінофен є кращим перед ректальним ацетамінофеном, оскільки концентрація препарату є більш передбачуваною, короткочасне (тобто протягом <48 годин) ректальне введення є варіантом для дітей, які не можуть приймати ацетамінофен перорально.
Доза ацетамінофену становить від 10 до 15 мг/кг на прийом (максимальна доза 1 г) перорально кожні чотири-шість годин (не більше п’яти доз протягом 24 годин) з максимальною добовою дозою 75 мг/кг на прийом та до 4 г/день (при достатній вазі).
Приблизно у 80 відсотків дітей з лихоманкою, яких лікують ацетамінофеном, температура знижується на 1–2 °C. Ацетамінофен починає діяти через 30-60 хвилин і досягає максимального ефекту через 3-4 години. Тривалість дії становить чотири-шість годин.
Ібупрофен
Для дітей віком старше 6 місяців, для яких необхідна жарознижуюча та протизапальна дія (наприклад, у дітей з ювенільним артритом), рекомендується пероральний ібупрофен як початковий жарознижуючий засіб
Доза ібупрофену становить 10 мг/кг на прийом (максимальна доза 600 мг) перорально кожні шість годин з максимальною добовою дозою від 40 мг/кг до 2,4 г/добу (при достаній вазі). Ібупрофен починає діяти через <60 хвилин і досягає максимального ефекту (зниження температури на 1-2°C через три-чотири години. Тривалість дії шість-вісім годин.
Ібупрофен та парацетамол зазвичай не рекомендується для немовлят віком до 3 місяців (ібупрофен до 6 місяців) без попередньої консультації з лікарем, оскільки лихоманка може бути єдиною ознакою серйозної інфекції у таких немовлят. Рішення щодо застосування ацетамінофену немовлятам молодше трьох місяців після виключення серйозної інфекції слід приймати в кожному конкретному випадку.
Передозування ацетамінофену або ібупрофену може бути летальним. Передозування може виникнути, якщо ці препарати застосовувати одночасно з комбінованими засобами від кашлю та застуди, які містять ці діючі речовини в складі, при прийомі всередину без нагляду та з неправильними інструкціями щодо застосування
Тривалість
Тривалість введення жарознижуючої терапії залежить від реакції дитини; кінцевою точкою є комфорт дитини. Тривале застосування жарознижуючих засобів зазвичай не є необхідним, оскільки більшість гарячкових захворювань у дітей є вірусними інфекціями, що минають самостійно. Повторне обстеження на наявність вторинної бактеріальної інфекції може бути виправданим у дітей, у яких лихоманка та дискомфорт зберігаються більше двох-трьох днів.
Відповідь на лікування
Лікування жарознижуючими засобами має полегшити стан дитини з лихоманкою. Для опікунів важливіше стежити за загальним виглядом дитини (для виявлення ознак серйозної хвороби, як-от млявість, ригідність шиї, зміна психічного стану, петехіальний або пурпурний висип тощо), рівнем активності та споживанням рідини, ніж стежити за температурною кривою, та звертатися за медичною допомогою, якщо вони стурбовані зовнішнім виглядом своєї дитини.
Стійкість лихоманки понад чотири-п’ять днів, помітне підвищення максимальної температури під час хвороби або розвиток нових локалізуючих симптомів повинні викликати занепокоєння щодо альтернативних діагнозів або бактеріальної суперінфекції, які повинні бути оцінені лікарем.
Зовнішнє охолодження
Зовнішнє охолодження є методом вибору при тепловому ударі та гіпертермії, при якій необхідне швидке охолодження, щоб запобігти пошкодженню органів.
Зовнішнє охолодження не рекомендоване для зниження температури у немовлят і дітей з лихоманкою. У рандомізованих дослідженнях, у яких порівнювали комбінацію прохолодної губки та жарознижувальної терапії з лише жарознижуючою терапією, додаткова перевага прохолодної губки у зниженні температури була короткочасною, а протирання асоціювалося з посиленням дискомфорту.
Зовнішнє охолодження може використовуватися як доповнення до жарознижувальної терапії для дітей, у яких потрібне більш швидке зниження температури тіла, ніж це можна досягти лише жарознижуючими засобами. У таких випадках жарознижуючі засоби слід вводити не менше ніж за 30 хвилин до зовнішнього охолодження. Жарознижуючі засоби необхідні для скидання заданої точки терморегуляції, без якої зовнішнє охолодження призведе до збільшення теплопродукції.
Якщо для лікування лихоманки необхідне механічне охолодження, рекомендується обтирати теплою або прохолодною водою (зазвичай близько 30°C). Обтирання губкою ефективніше, ніж занурення воду, оскільки випаровування шкіри збільшує втрату тепла. Хоча холодна вода може знизити температуру швидше, миття холодною водою є менш комфортним. Алкоголь не слід використовувати, оскільки його пари поглинаються через альвеолярну мембрану та, можливо, через шкіру, що призводить до токсичного впливу на центральну нервову систему.
Громадська організація INgenius – україномовна медична платформа, що пропагує доказову медицину серед спільноти лікарів в Україні з 2016 року. Наша команда створила відкриту базу з перекладених протоколів лікування, аналітичних статей про достовірні методи лікування та розбори фуфломіцинів. Також ми організовуємо на високому рівні події для медиків.
Якщо Ви хочете ще більше доказового україномовного контенту, цікавіших експериментів та практичних заходів, підтримайте нас за допомогою донатів!
Зібрані кошти будуть витрачені на:
- технічне забезпечення сайту;
- щомісячний платіж за платформи такі як ZOOM, telegram і т.д.;
- оплату дизайнера;
- безкоштовні заходи;
- рекламу.
Кожний Ваш внесок - це вклад у майбутнє не тільки наше як платформи, але й також у прогресивний розвиток доказової медицини в України.
Revolution in you!
Кожний Ваш внесок - це вклад у майбутнє не тільки наше як платформи, але й також у прогресивний розвиток доказової медицини в України.
Revolution in you!

info@ingeniusua.org