
Він призводить до надмірного набору ваги, субфертильності, гірсутизму та багатьох супутніх захворювань, включаючи кардіометаболічні та нейроповедінкові патології. Незважаючи на все це, СПКЯ залишається складною, недооціненою та часто недіагностованою патологією, що вимагає індивідуального клінічного ведення з урахуванням потреб пацієнтки.
СПКЯ є гетерогенним розладом невизначеної етіології, але є вагомі докази того, що його в значній мірі можна класифікувати як генетичне захворювання. Полікістоз яєчників розвивається через надмірну стимуляцію лютеїнізуючим гормоном (ЛГ) яєчників і вироблення надмірної кількісті чоловічих гормонів (андрогенів), особливо тестостерону, високого рівня інсуліну в жінок, у яких яєчники чутливі до цього стимулу, або зниження рівня глобуліну, що зв’язує статеві гормони (ГЗСГ), що призводить до збільшення рівня вільних андрогенів.
Свою назву синдром отримав завдяки загальній ознаці: виявлення при ультразвуковому дослідженні множинних кіст яєчників, які являють собою незрілі фолікули. Ці фолікули розвиваються з примордіальних фолікулів, але їх розвиток зупинився на ранній антральній стадії через порушення функції яєчників.
Пацієнтки з СПКЯ мають вищий рівень гонадотропін-рилізинг-гормону (ГнРГ), що, в свою чергу, призводить до збільшення співвідношення ЛГ / ФСГ (Фолікулостимулювальний гормон). Більшість пацієнток із СПКЯ мають резистентність до інсуліну та / або ожиріння. Підвищений рівень інсуліну сприяє порушенню зв'язку гіпоталамус-гіпофіз-яєчники. Гіперінсулінемія збільшує частоту імпульсів ГнРГ, домінування ЛГ над ФСГ, збільшення продукції андрогенів у яєчниках, зниження фолікулярного дозрівання та зменшення зв'язування ГЗСГ. Всі ці фактори сприяють розвитку СПКЯ.
Діагностичні критерії
Особливостями СПКЯ є клінічна та / або біохімічна гіперандрогенія (ГА), нерегулярність менструального циклу, овуляторна дисфункція (ОД) та полікістозна морфологія яєчників (ПМЯ). Для постановки діагнозу необхідно 2 з 3 критеріїв, описаних вище.
Загальною передумовою постановки остаточного діагнозу СПКЯ є виключення інших ендокринних розладів, які можуть його імітувати, таких як захворювання щитовидної залози, некласична вроджена гіперплазія надниркових залоз, гіперпролактинемія тощо.
Згідно з Роттердамськими критеріями розрізняють 4 фенотипи СПКЯ:
- Тип A (класичний): ГА + нерегулярний менструальний цикл + полікістозна морфологія яєчників (ПМЯ)
- Тип B (класичний): ГА + нерегулярний менструальний цикл
- Тип С (некласичний, овуляторний): ГА + ПМЯ
- Тип D (нормоандрогенний): нерегулярний менструальний цикл + ПМЯ.
Класичний СПКЯ (фенотип А та В)
Фенотип А часто називають "повним" фенотипом СПКЯ, а обидва фенотипи А і В часто називають "класичним" СПКЯ. Жінки з класичним СПКЯ мають вираженіший гірсутизм та вищий ступінь ожиріння, більш виражену нерегулярнысть менструального циклу і частіше мають резистентність до інсуліну, дисліпідемію, стеатоз печінки з підвищеним ризиком метаболічного синдрому в порівнянні з овуляторними або негіперандрогенними фенотипами (C і D).
Овуляторний СПКЯ (фенотип С)
Критерії The Androgen Excess and Polycystic Ovary Syndrome Society (AE-PCOS) 2006 року та Роттердамські критерії 2003 року включають фенотип С, так званий „овуляторний” СПКЯ. Показники гірсутизму, рівні андрогену та ліпідів, а також ризик метаболічного синдрому у жінок із фенотипом С є проміжними між класичним СПКЯ та фенотипом D.
Негіперандрогенний СПКЯ (фенотип-D)
Фенотип D, запроваджений Роттердамськими критеріями 2003 року, відомий також як "негіперандрогенний СПКЯ". У цих пацієнток нормальний рівень андрогену та найменший ступінь ендокринної дисфункції, включаючи інсулінорезистентність та найнижчу поширеність метаболічного синдрому. Пацієнтки з фенотипом D, які мають підвищений індекс маси тіла (ІМТ), можуть бути більш резистентними до інсуліну порівняно зі здоровими жінками, проте в рази менше, ніж пацієнтки з класичним СПКЯ.
Для постановки діагнозу важливим є розуміння того, що саме мається на увазі під нерегулярним менструальним циклом та овуляторною дисфункцією. Згідно з міжнародними клінічними рекомендаціями по менеджменту СПКЯ, нерегулярний менструальний цикл визначається як:
- нормальний в перший рік початку менструації, як частина пубертатного перехідного періоду;
- в період>1 до <3 років після початку менструації: <21 чи >45 днів;
- після >3 років менархе до перименопаузи: <21 чи >35 днів чи <8 циклів на рік;
- після >1 року після початку менструацій: >90 днів для будь-якого циклу;
- первинна аменорея: відсутність менструацій в 15 років або > 3 років після розвитку молочних залоз.
Овуляторна дисфункція може виникати при регулярних циклах і, при необхідності, для оцінки наявності ановуляції
можна виміряти рівень прогестерону в сироватці крові.
Читайте також: Все, що потрібно знати про бактеріальний вагіноз
Біохімічна гіперандрогенія
Для оцінки біохімічної гіперандрогенії при діагностиці СПКЯ розраховують вільний тестостерон, індекс вільного андрогену. Оцінка рівню андростендіону та дегідроепіандростерону сульфату можлива, якщо рівень тестостерону не підвищений.
Надійна оцінка біохімічної гіперандрогенії неможлива у жінок, що використовують гормональну контрацепцію, оскільки вона впливає на глобулін, що зв'язує статеві гормони та на гонадотропін-залежне вироблення андрогенів.
Тому для правильного отримання результатів важливо тимчасово скасувати прийом гормонального препарату протягом 3 місяців перед обстеженням.
Клінічна гіперандрогенія
Слід зібрати повний анамнез та провести фізикальний огляд на наявність симптомів та ознак клінічної гіперандрогенії, включаючи акне, облисіння та гірсутизм.
Використовуються стандартизовані візуальні шкали для оцінки гірсутизму, наприклад, модифікована оцінка за шкалою Феррімана Галлвея: кількість балів ≥ 4 - 6 вказує на гірсутизм, залежно від етнічної приналежності. Візуальна оцінка за шкалою Людвіга є кращою для оцінки ступеня та розподілу алопеції, проте немає загальновизнаних візуальних шкал для оцінки акне.
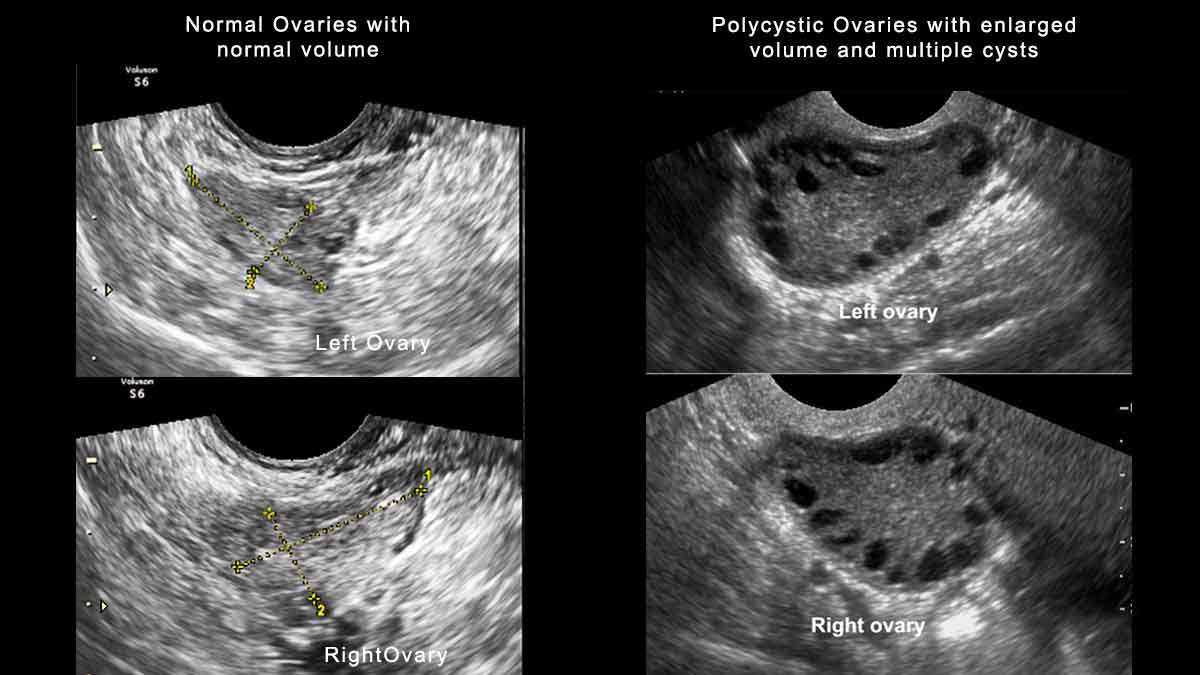
Ультразвукове дослідження та полікістозна морфологія яєчників (ПМЯ)
УЗД не слід застосовувати для діагностики СПКЯ, якщо гінекологічний вік <8 років (<8 років після менархе), через високу частоту виявлення мультифолікулярних яєчників, які є нормою для цього періоду, адже це може сприяти хибній гіпердіагностиці.
Трансвагінальне УЗД є оптимальним для діагностики: ПМЯ виявляється при наявності >20 фолікулів у будь-якому яєчнику та / або при об’ємі яєчників ≥ 10 мл при відсутності жовтого тіла, кісти або домінантного фолікула.
У пацієнток із нерегулярним менструальним циклом та транзиторною гіперандрогенією УЗД яєчників не є необхідним для діагностики СПКЯ, але корисним для визначення фенотипу. При трансабдомінальному УЗД краще орієнтуватися на об’єм яєчників з пороговим показником ≥ 10 мл, враховуючи труднощі надійної оцінки кількості фолікулів при такому підході.
Джерело: https://7dmc.ae/obstetrics-and-gynecology/polycystic-ovary-syndrome/
Жінки зі встановленим діагнозом СПКЯ мають вищий ризик розвитку кардіоваскулярних хвороб, зниження толерантності до глюкози, цукрового діабету ІІ типу, гестаційного діабету та обструктивного сонного апное. Тому важливим є розрахунок ІМТ та вимірювання окружності талії пацієнтки, постійний моніторинг за зміною ваги, контроль ліпідного та глікемічного профілю та наявності таких симптомів, як хропіння та денна сонливість. Для оцінки глікемічного статусу рекомендується проведення перорального глюкозотолерантного тесту, вимірювання глікемії натще чи HbA1. Ліпідний профіль оцінюють за такими параметрами: холестерин, ЛПНЩ, ЛПВЩ, тригліцериди.
Також пацієнтки з СПКЯ мають у 2-6 разів вищий ризик розвитку раку ендометрія, оскільки при цьому синдромі є надлишок андрогенів та естрогенів при недостатності прогестерону, що і призводить до надмірної проліферації ендометрія. Не існує єдиної думки щодо моніторингу гіперплазії ендометрія при СПКЯ. Трансвагінальне УЗД та/або біопсія рекомендовані при постійному потовщеному ендометрії або за наявності факторів ризику: аномальних вагінальних кровотеч, надмірній масі тіла.
Важливим є те, що у жінок з СПКЯ спостерігається висока поширеність депресивних та тривожних розладів та психосексуальної дисфункції.
Лікування
Найважливішим терапевтичним кроком є модифікація способу життя, яка повинна бути багатокомпонентною і включати раціональне харчування, достатню фізичну активність та поведінкові стратегії. Постановка досяжних цілей, наприклад, зниження ваги на 5-10% за 6 місяців вважається успішним у пацієнток із надмірною масою тіла, оскільки сприяє відновленню овуляторних циклів. Важливим є постійний моніторинг та підтримка під час схуднення. Розпізнавання тривожності, симптомів депресії та харчових розладів вимагає залучення суміжних спеціалістів.
Для зниження маси тіла у пацієнток із надмірною вагою дефіцит енергії повинен становити 30% або 500-750 ккал / добу. Оптимальна фізична активність у дорослих жінок без зайвої ваги від 18 до 64 років складає мінімум 150 хв/тиждень занять помірної інтенсивності або 75 хв/тиждень високої інтенсивності або еквівалентна комбінація обох. У жінок із надмірною масою тіла - мінімум 250 хв. /тиждень занять середньої інтенсивності або 150 хв. /тиждень високої інтенсивності.
Медикаментозна терапія у жінок з СПКЯ ґрунтується на корекції клінічних проявів акне, гірсутизму, алопеції, профілактиці гіперплазії та раку ендометрія. Вибір препаратів залежить також від репродуктивних планів жінки на даний момент.
Комбіновані оральні контрацептиви
Є терапією вибору для лікування гірсутизму та попередження гіперплазії та раку ендометрія. Немає конкретних рекомендацій щодо вибору КОКів, тому починати потрібно з найнижчої ефективної дози естрогену (20-30 мг етинілестрадіолу) та гестагену метаболічно нейтрального або антиандрогенного. В якості першої лінії лікування не рекомендується застосування етинілестрадіолу 35 мг та ципротерона ацетату через підвищений ризик тромбоемболічних ускладнень.
У жінок з метаболічними порушеннями, що не коректуються модифікацією способу життя, можливе додавання до терапії оральними контрацептивами метформіну, який може бути корисним за наявності схильності до діабету, зниженої толерантності до глюкози чи приналежності до етнічної групи високого ризику.
Додавання антиандрогенів до терапії КОК можливе після 6 міс. неуспішного лікування гірсутизму, а також при алопеції. Воно вимагає використання ефективної контрацепції, оскільки у разі вагітності плодом чоловічої статі можливе недорозвинення статевих органів дитини.
Інозитол (у будь-якій формі) в даний час слід вважати експериментальною терапією при СПКЯ, адже нові докази щодо його ефективності лише підкреслюють необхідність подальших досліджень.
Індукція овуляції
Летрозол слід вважати фармакологічним лікуванням першої лінії для у жінок із СПКЯ та ановуляторним безпліддям для поліпшення овуляції, настання вагітності та народження живої дитини. Кломінофен цитрат або метформін, а також їх комбінацію можна використовувати для індукції овуляції у жінок з ІМТ>30кг/м2. Слід уникати неуспішного, тривалого використання засобів для індукції овуляції.
Гонадотропіни можуть застосовуватися як фармакологічні засоби другої лінії у жінок з СПКЯ, які зазнали невдалої індукції овуляції препаратами першої лінії. Також їх можна розглядати як препарати першої лінії за наявності
ультразвукового моніторингу, після консультування щодо вартості та потенційного ризику багатоплідної вагітності.
Лапароскопічна хірургія яєчників може стати терапією другої лінії для жінок із СПКЯ, які стійкі до кломіфен цитрату, мають ановуляторне безпліддя і не мають інших факторів безпліддя. Потрібно враховувати можливі інтра- та післяопераційні ризики, зниження оваріального резерву, ризик утворення спайкового процесу.
Баріатричну хірургію слід розглядати як експериментальну терапію у жінок із СПКЯ, з метою народження здорової дитини. Рекомендується уникнення вагітності принаймні протягом 12 місяців після баріатричної операції з відповідною контрацепцією.
Жінкам із СПКЯ та ановуляторним безпліддям можна запропонувати допоміжні репродуктивні технології (ДРТ) як третю лінію терапії, коли індукція овуляції першої або другої лінії не вдалася.
Висновок
На даний момент при постановці діагнозу СПКЯ доцільно встановлювати фенотип, до якого відноситься пацієнтка, враховувати індивідуальні особливості, побажання та етнічну приналежність жінки для налагодження максимального комплаєнсу.
Важливо підтримувати пацієнтку на кожному етапі лікування, а також не нехтувати важливістю модифікації способу життя та психотерапії, вчасно скеровувати пацієнтку до суміжних спеціалістів при підозрі на тривожні та депресивні розлади. Проводити поступову медикаментозну терапію, враховуючи усі рекомендації.
Громадська організація INgenius – україномовна медична платформа, що пропагує доказову медицину серед спільноти лікарів в Україні з 2016 року. Наша команда створила відкриту базу з перекладених протоколів лікування, аналітичних статей про достовірні методи лікування та розбори фуфломіцинів. Також ми організовуємо на високому рівні події для медиків.
Якщо Ви хочете ще більше доказового україномовного контенту, цікавіших експериментів та практичних заходів, підтримайте нас за допомогою донатів!
Зібрані кошти будуть витрачені на:
- технічне забезпечення сайту;
- щомісячний платіж за платформи такі як ZOOM, telegram і т.д.;
- оплату дизайнера;
- безкоштовні заходи;
- рекламу.
Кожний Ваш внесок - це вклад у майбутнє не тільки наше як платформи, але й також у прогресивний розвиток доказової медицини в України.
Revolution in you!
Кожний Ваш внесок - це вклад у майбутнє не тільки наше як платформи, але й також у прогресивний розвиток доказової медицини в України.
Revolution in you!

info@ingeniusua.org


