Антифосфоліпідний синдром (АФС) класифікується як первинний або вторинний залежно від його зв’язку з іншими аутоімунними розладами. Первинний АФС діагностується у пацієнток, які відповідають клінічним та лабораторним критеріям цього стану без інших відомих аутоімунних захворювань. Вторинний АФС діагностується у пацієнток з іншими аутоімунними розладами, такими як системний червоний вовчак (СЧВ).
Жінкам, які мають клінічні особливості, притаманні АФС, слід пройти тестування на наявність трьох антифосфоліпідних антитіл, які мають доведений зв'язок з цим станом: вовчаковий антикоагулянт (LAC), антитіла до кардіоліпіну (aCL) та антитіла до бета-2-глікопротеїну I.
Читайте також: Планування вагітності
Ознаки
Акушерські ознаки АФС такі:
- Незрозуміла смерть плода або мертвонародження
- Повторна втрата вагітності — 3 або більше мимовільних аборти з не більше ніж 1 живонародженою дитиною
- Незрозуміла смерть плода на другому або третьому триместрі
- Важкий гестоз при вагітності терміном менше 34 тижнів
- Незрозуміла серйозна затримка розвитку плода
- Chorea gravidarum
Неакушерські ознаки АФС такі:
- Нетравматичний тромбоз або тромбоемболія (венозні або артеріальні)
- Інсульт, особливо в осіб віком 24-50 років
- Транзиторна ішемічна атака
- Аутоімунна тромбоцитопенія
- Аутоімунна гемолітична анемія
- Збільшення часу згортання крові
- Ретикулярне ліведо
- СЧВ або інша хвороба сполучної тканини
- Хибнопозитивний результат серологічного тесту на сифіліс
Біологічні ефекти, опосередковані атифосфоліпідними антитілами, включають:
- Реактивність ендотеліальних структур, що порушує баланс вироблення простагландину Е2 / тромбоксану
- Взаємодія з фосфоліпідами мембран тромбоцитів, з подальшим підвищенням регуляції агрегації тромбоцитів
- Порушення регуляції активації комплементу
- Взаємодія антифосфоліпідних антитіл з фосфатидилсерином, що виділяється під час утворення трофобластного синцитію, що підвищує можливість більш прямого впливу цих аутоантитіл на структури плаценти
Як і інші аутоімунні розлади, антифосфоліпідний синдром не має відомої етіології, хоча відомо, що пасивна передача материнських антитіл опосередковує аутоімунні розлади у плода та новонародженого. Механізм надлишкової продукції аутоантитіл та формування імунних комплексів недостатньо вивчений.
Певні генетичні фактори можуть мати значення, на що вказує низка сімейних та близнюкових досліджень СЧВ та демонстрація підвищеної частоти нульових алелей HLA-DR2, HLA-DR3 та HLA-DR4 у пацієнтів із СЧВ. Як і у випадку інших аутоімунних розладів, захворюваність у жінок є частішою, ніж у чоловіків, і діагноз частіше ставлять у жінок репродуктивного віку.
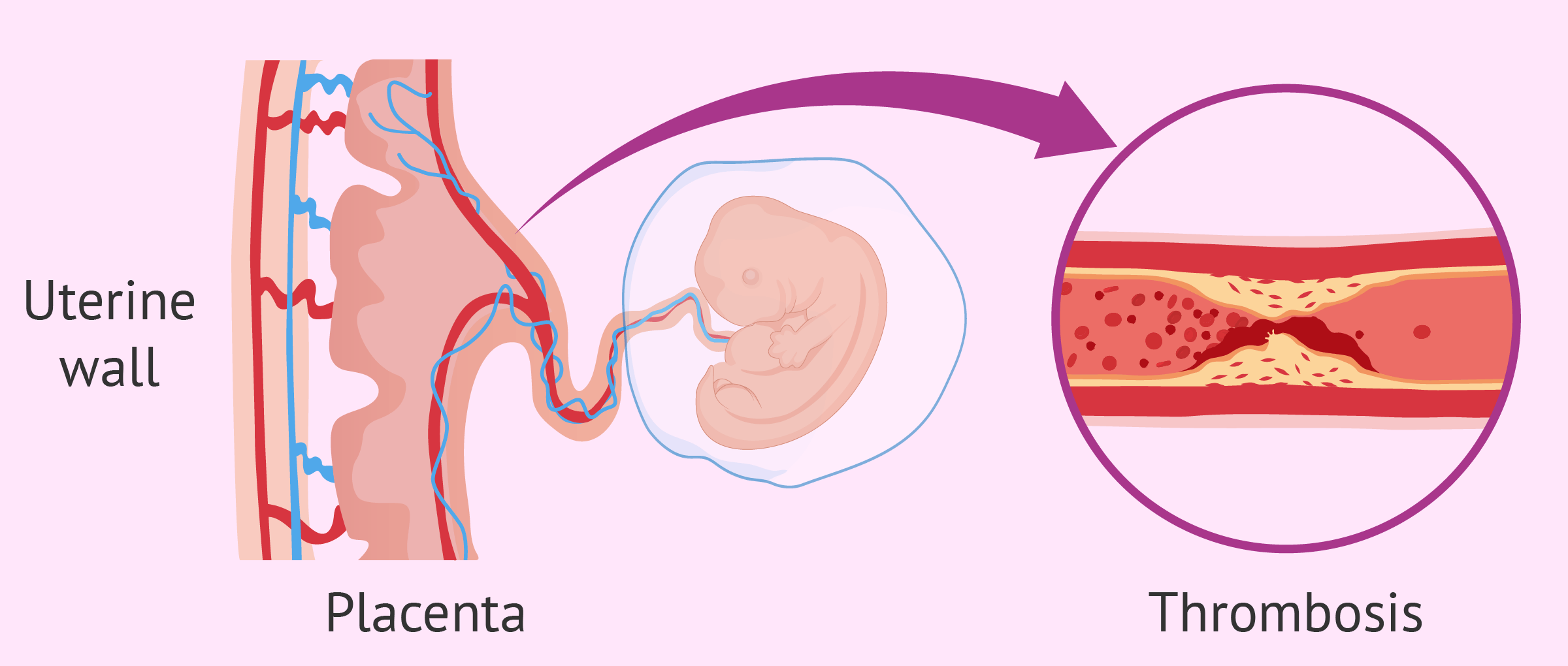
Клінічні критерії антифосфоліпідного синдрому включають наступне:
- Один або декілька клінічних епізодів артеріального, венозного або тромбозу дрібних судин в будь-якій тканині чи органі
- Одна або більше незрозумілих смертей морфологічно нормальних плодів після 10 тижнів вагітності
- Одні або більше передчасні пологи морфологічно нормальних плодів на терміні вагітності до 34 тижнів через еклампсію, важкий гестоз або ознаки, що відповідають плацентарній недостатності
- Три або більше послідовних мимовільних абортів до 10 тижнів вагітності, з анатомічними або гормональними порушеннями в матері та виключенням хромосомних причин з боку батька та матері
Лабораторні критерії
Критерії лабораторних досліджень, згідно з чинними рекомендаціями Американського конгресу акушерів-гінекологів, включають наступне:
- Антитіла до кардіоліпіну — IgG або IgM, присутні в крові в помірному або високому титрі (тобто> 40 GPL або MPL, або> 99-й перцентиля) у 2 або більше випадків з інтервалом не менше 12 тижнів
- Вовчаковий антикоагулянт — виявляється в крові двічі або більше разів з інтервалом не менше 12 тижнів, відповідно до рекомендацій Міжнародного товариства з тромбозів та гемостазу (ISTH)
- Антитіла IgG або IgM анти-бета2-глікопротеїну I — у титрах вище 99-го перцентиля за норму, визначену лабораторією, що проводить тест, у 2 або більше випадків з інтервалом не менше 12 тижнів
У 2020 році Американський коледж ревматологів (ACR) опублікував рекомендації для пацієнтів з ревматоїдними захворюваннями, включаючи пацієнтів, які мають антифосфоліпідні антитіла. Рекомендації для вагітних жінок включають наступне:
- У вагітних із позитивним антифосфоліпідними антитілами, які не відповідають критеріям акушерського або тромботичного антифосфоліпідного синдрому, рекомендують проводити профілактичне лікування аспірином, 81 або 100 мг на день, під час вагітності, як профілактику прееклампсії. Лікування слід починати на початку вагітності (до 16 тижнів) і продовжувати після пологів.
- Пацієнткам, які відповідають критеріям акушерського антифосфоліпідного синдрому, рекомендується вживати низькі дози аспірину та профілактично гепарин (зазвичай низькомолекулярні (НМГ)). Рекомендується продовжувати введення профілактичної дози протягом 6–12 тижнів після пологів.
- Вагітних з тромботичним АФС рекомендується лікувати низькими дозами аспірину та терапевтичними дозами гепарину (зазвичай НМГ) протягом усієї вагітності та після пологів.
- Рекомендується не застосовувати комбінацію профілактичної дози гепарину та низькодозованої терапії аспірином для пацієнток із позитивним антитілами, які не відповідають акушерським критеріям антифосфоліпідного синдрому.
- Рекомендується не додавати преднізон до профілактичних доз гепарину або НМГ та низьких доз аспірину пацієнткам, в яких стандартна терапія була невдалою, оскільки немає даних контрольованих досліджень, які б демонстрували користь цього способу лікування.
- Рекомендується додавати гідроксихлорохін до профілактичної дози гепарину або НМГ та низьку дозу аспірину для пацієнток із первинним антифосфоліпідним синдромом.
- У вагітних із позитивними антитілами, які не відповідають критеріям антифосфоліпідного синдрому та не мають інших показів до призначення (наприклад, системний червоний вовчак), рекомендується не додавати гідроксихлорохін.
Лікування
Акушерська допомога
- У всіх випадках пацієнтки повинні отримувати консультації щодо симптомів тромбозу та тромбоемболії, їх слід проінформувати щодо ознак або симптомів тромбозу або тромбоемболії, важкої прееклампсії або зменшення кількості рухів плода.
- Ультрасонографія рекомендується кожні 3-4 тижні, починаючи з 18-20 тижнів вагітності, пацієнткам із обтяженим акушерським анамнезом, симптомами прееклампсії або затримкою розвитку плода.
- Для оцінки життєздатності вагітності можна спостерігати в динаміці показники хоріонічного гонадотропіну людини (ХГЛ) у першому триместрі. Якщо рівень ХГЛ зростає нормально (тобто подвоюється кожні 2 дні) у перший місяць вагітності, успішний результат прогнозується у 80-90% випадків. Однак, коли збільшення повільніше, в 70-80% випадків прогнозується поганий результат.
- Пацієнтам з неускладненим АФС рекомендується проводити ультрасонографію на 30-32 тижні вагітності для оцінки росту плода. Затримка росту плода може відображати матково-плацентарну недостатність у пацієнтів з АФС.
- Такі препарати, як хлорохін та цитотоксичні засоби, не рекомендуються під час вагітності; пацієнткам слід припинити прийом цих препаратів за кілька місяців до настання вагітності.
- Спленектомія на початку другого триместру або під час кесаревого розтину може розглядатися у пацієнток з тромбоцитопенією, рефрактерною до терапії глюкокортикоїдами.
Читайте також: FDA рекомендує уникати прийому НПЗП вагітним після 20-го тижня гестації
Антикоагулянтна терапія
Нефракціонований внутрішньовенний гепарин та фракціонований підшкірний НМГ — це два варіанти для початкової антикоагулянтної терапії. Терапію варфарином можна розпочати в післяпологовий період.
Вони використовуються для лікування або профілактики клінічно очевидних внутрішньосудинних тромбозів.
На відміну від стандартного гепарину, НМГ мають вищу специфічність до фактора Ха і мають менший вплив на активність тромбоцитів. Як результат, НМГ може спричиняти кровотечі рідше, зберігаючи при цьому антикоагулянтну дію. НМГ можуть бути пов’язані з меншим ризиком індукованого гепарином остеопорозу.
Рандомізовані контрольовані дослідження демонструють збільшення ймовірності виживання плоду, коли вагітні жінки з АФС і передчасним перериванням вагітності в анамнезі отримують низькі дози аспірину та гепарину порівняно з низькими дозами лише аспірину.
Громадська організація INgenius – україномовна медична платформа, що пропагує доказову медицину серед спільноти лікарів в Україні з 2016 року. Наша команда створила відкриту базу з перекладених протоколів лікування, аналітичних статей про достовірні методи лікування та розбори фуфломіцинів. Також ми організовуємо на високому рівні події для медиків.
Якщо Ви хочете ще більше доказового україномовного контенту, цікавіших експериментів та практичних заходів, підтримайте нас за допомогою донатів!
Зібрані кошти будуть витрачені на:
- технічне забезпечення сайту;
- щомісячний платіж за платформи такі як ZOOM, telegram і т.д.;
- оплату дизайнера;
- безкоштовні заходи;
- рекламу.
Кожний Ваш внесок - це вклад у майбутнє не тільки наше як платформи, але й також у прогресивний розвиток доказової медицини в України.
Revolution in you!
Кожний Ваш внесок - це вклад у майбутнє не тільки наше як платформи, але й також у прогресивний розвиток доказової медицини в України.
Revolution in you!

info@ingeniusua.org
- 1176